ANATOMIA
Cenni di anatomia e fisiologia dell'apparato ripdoruttivo maschile e femminile
L’apparato riproduttivo maschile è costituito da vari organi e strutture, le quali tutte insieme compongono l’apparato genitale. Possiamo distinguere tali parti in:
- organi genitali esterni : il pene e lo scroto;
-
organi genitali interni : i testicoli, gli epididimi, i vasi deferenti, le vescichette seminali, la prostata, i dotti eiaculatori, le ghiandole di Cowper, l’uretra.
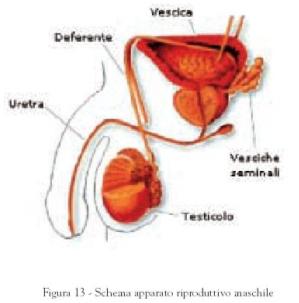
Esaminiamo ora brevemente le singole parti di questo apparato.
ORGANI GENITALI ESTERNI
Pene
Il pene costituisce l’organo deputato ad introdurre gli spermatozoi all’interno
della vagina durante il rapporto sessuale.
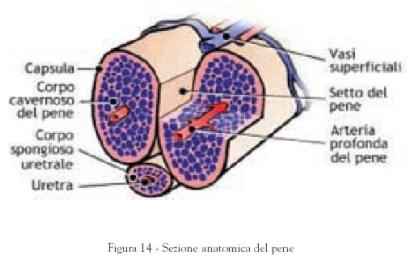
Il pene è formato da una testa o glande e
dall’asta o corpo. Sul glande si trova l’apertura esterna dell’uretra dalla
quale fuoriescono l’urina e lo sperma.
La sua forma e consistenza si possono modificare durante l’erezione, fenomeno
che interviene con lo stimolo sessuale, in seguito a stimolazioni nervose. Tale
capacità si deve alla sua particolarità anatomica, costituita da strutture
formate da tessuto spugnoso, ricco di vasi sanguigni. Queste strutture
funzionano come una spugna che, attraverso meccanismi particolari, che poi
esamineremo, permette, durante la fase dell’erezione, al sangue di raccogliersi
in questo organo senza poi farlo defluire nelle vene, facendo sì che il pene
aumenti di volume e diventi rigido. Questo corpo spugnoso che racchiude e
circonda l’uretra a livello dell’apice del pene va a formare il glande che ne
rappresenta la parte più sensibile. Le due strutture laterali presentano
centralmente un’arteria longitudinale, che a sua volta si distribuisce
attraverso ramificazioni vascolari più piccole a tutto il tessuto spugnoso
dell’organo; tali vasi quindi permettono al sangue di affluire e riempire gli
spazi vascolari di queste strutture, facendo aumentare di volume e rendendo
rigido il pene.
Scroto
Il sacco scrotale è una specie di sacchetto muscolare, che alloggia due
compartimenti all’interno dei quali si trovano i testicoli. Ciascun testicolo
presenta un cordone (detto appunto cordone spermatico) contenente condotti, vasi
sanguigni, fibre muscolari e nervi. Il sacco scrotale svolge un compito
fondamentale nella termoregolazione dei testicoli, rilasciando o contraendo le
fibre muscolari della parete e conseguentemente allontanando o avvicinando i
testicoli al corpo, facendo sì che essi si mantengano ad una temperatura
costante (al di sotto di circa due gradi di quella corporea che è di 37° C);
infatti una temperatura eccessiva potrebbe denaturare gli spermatozoi provocando
sterilità o infertilità, cioè rendendo il soggetto incapace di poter
fertilizzare con il proprio seme l’uovo femminile.
ORGANI GENITALI INTERNI
Testicoli
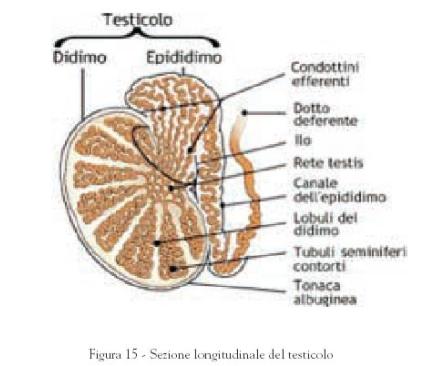
I testicoli sono alloggiati in una sacca cutanea chiamata borsa o sacca
scrotale, sono due ghiandole che si presentano a forma di uovo e contengono i
tubuli seminiferi che sono quelle strutture che hanno il compito di produrre gli
spermatozoi che poi andranno a fecondare l’uovo femminile. Accanto ai tubuli
seminiferi vi sono altre cellule, chiamate cellule interstiziali, deputate alla
produzione dell’ormone sessuale maschile (testosterone).
Epididimi
Gli epididimi costituiscono un piccolo rilievo sulla parte superiore di ciascun
testicolo. Si presentano come un tubo aggrovigliato; tale struttura funziona
come luogo di accumulo e maturazione degli spermatozoi prodotti.
Vasi deferenti
Il dotto o vaso deferente è un condotto, lungo dai 40 ai 45 centimetri che
collega gli epididimi ad altri organi; dopo aver percorso questo piccolo tubo
gli spermatozoi si mescolano con altri liquidi prodotti sia dalle vescichette
seminali che dalla prostata; si viene così a formare il liquido seminale.
Vescichette seminali
Queste piccole strutture si trovano posizionate poco sopra ed ai due lati della
prostata.
Si presentano come piccole tasche secernenti un liquido biancastro ricco di
fruttosio. Questo liquido costituisce nutrimento per gli spermatozoi,
aumentandone la motilità.
Prostata
La prostata è una ghiandola delle dimensioni di una grossa castagna, si trova
sotto la vescica, è attraversata dai condotti eiaculatori che poi sboccano
nell’uretra prostatica (parte dell’uretra che attraversa la prostata).
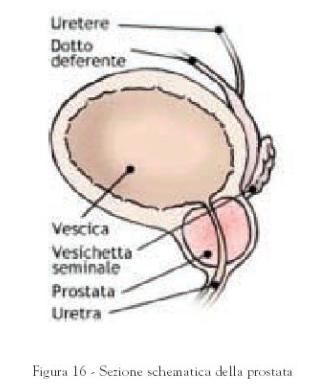
Dotti eiaculatori
I dotti eiaculatori si trovano all’interno della prostata e sono formati
dall’unione dei dotti deferenti con le vescichette seminali; confluiscono poi
nell’uretra.
Ghiandole di Cowper
Queste ghiandole si trovano sotto la prostata, ai lati dell’uretra, durante la
fase di eccitazione sessuale, secernono una piccola quantità di liquido che
partecipa a neutralizzare l’ambiente acido uretrale, permettendo agli
spermatozoi eiaculati di vivere più a lungo.
Uretra
L’uretra costituisce un condotto decorrente inizialmente, come abbiamo detto,
all’interno della prostata, che si continua in un tratto intermedio
attraversante il pavimento pelvico ed infine un ultimo tratto che attraversa il
corpo spugnoso del pene. Nel canale uretrale si trovano molte ghiandole.
FISIOLOGIA
L’apparato riproduttivo, come del resto avviene
anche per gli altri apparati del corpo umano, risulta completo e differenziato
sin dalla nascita; tuttavia la sua funzionalità si ha solo dopo la pubertà, con
il raggiungimento della maturità sessuale.
La pubertà è quella fascia di età compresa tra gli undici e i sedici anni in cui
il ragazzo acquista la maturità sessuale, cioè la capacità di riprodursi
(procreare).
Nel periodo della pubertà in seguito a stimolazione ormonale a partenza
centrale, cioè a livello del cervello, si originano dei segnali di “attivazione”
verso le ghiandole sessuali (gonadi), che nel caso del maschio sono i testicoli,
i quali a loro volta cominciano a produrre ormoni specifici, rappresentati dagli
ormoni sessuali.
Gli ormoni sessuali agiscono sul giovane determinando un complesso di
trasformazioni, sia a carico dell’aspetto fisico sia della struttura anatomica,
ma soprattutto funzionale dell’apparato riproduttivo.
Tra le prime, quelle più evidenti sono: la crescita della barba, la crescita dei
peli nella regione pubica e sotto le ascelle, l’ingrossamento del pomo di Adamo
(prominenza a livello della regione centrale – anteriore del collo), ma anche
l’irrobustirsi dei vari muscoli, l’allargamento delle spalle e modificazione
particolarmente evidente il cambiamento del timbro della voce.
Tra le seconde rientrano tutte quelle trasformazioni a carico degli organi
genitali, esaminati nella parte descrittiva anatomica, che comportano una loro
attivazione e maturazione rivolte in ultima analisi alla formazione del liquido
seminale completo, capace cioè di coniugarsi con quelle strutture riproduttive
femminili per dar luogo alla procreazione di un altro essere umano.
L’atto sessuale nel maschio
Nell’uomo la sede dalla quale si originano, per la gran parte, gli impulsi per
avviare l’atto sessuale è il glande, la parte terminale del pene, poiché esso
risulta estremamente sensibile per la presenza di numerosi recettori (sensori)
che trasmettono al sistema nervoso determinate sensazioni, che potremmo definire
appunto sensazioni sessuali.
Tuttavia la stimolazione di altre aree della regione pubica, quali lo scroto, la
regione circostante compresa tra scroto ed ano, ecc, possono generare impulsi
per far aumentare la sensazione sessuale.
Talvolta il bisogno sessuale può avere anche un’origine, per così dire interna,
cioè dovuto ad un eccesso di secrezione all’interno degli organi sessuali.
Nell’eccitazione sessuale una certa parte viene svolta anche dalla componente
psichica, infatti stimoli psichici adeguati possono aumentare di molto il modo
di effettuare l’atto sessuale. Il pensare ad eventi sessuali o sognare di fare
l’atto sessuale può in effetti portare il soggetto ad avere una reale
eiaculazione.
L’atto sessuale è dovuto a meccanismi riflessi, i quali dipendono dal midollo
spinale (sacrale e lombare). Tali meccanismi possono originarsi quindi sia da
impulsi psichici che dalla reale stimolazione sessuale.
Le fasi dell’atto sessuale nell’uomo possono essere ricondotte essenzialmente a
tre: l’erezione, la lubrificazione e l’eiaculazione.
L’erezione ha origine da impulsi nervosi provenienti dal midollo sacrale che
attraverso dei nervi raggiungono il pene. Tali impulsi determinano la
dilatazione delle arterie del pene con conseguente afflusso di sangue arterioso
ad alta pressione nel tessuto spugnoso del pene. Il tessuto spugnoso del pene
funziona come un sistema di contenitori, che in condizioni normali sono vuoti,
che vengono riempiti e si dilatano ampiamente con l’afflusso di sangue, poiché
il deflusso di sangue venoso è in parte impedito. Questo tessuto spugnoso è
avvolto da tessuto resistente, per cui il rigonfiamento di queste strutture
rende il pene duro e più lungo.
La lubrificazione è la fase nella quale, in seguito all’eccitazione sessuale,
gli impulsi nervosi, oltre a determinare l’erezione, provocano la secrezione di
muco dalle ghiandole uretrali e bulbo-uretrali. Questo muco durante
l’accoppiamento scorre lungo l’uretra favorendo la lubrificazione del rapporto
sessuale. Tuttavia la maggiore lubrificazione nell’accoppiamento viene garantita
dagli organi sessuali della donna.
L’eiaculazione rappresenta la fase conclusiva dell’atto sessuale dell’uomo. In
questa fase l’eccitazione sessuale raggiunge la sua massima intensità ed è a
questo punto che i centri riflessi spinali a livello lombare emettono impulsi
ritmici che raggiungono gli organi genitali facendo iniziare l’emissione che
precede l’eiaculazione. Durante l’emissione, iniziata da contrazioni ondulatorie
dei dotti dei testicoli, degli epididimi e dei vasi deferenti, si ha
l’immissione degli spermatozoi nell’uretra interna. Contemporaneamente la
contrazione ritmica delle vescichette seminali e delle fasce muscolari della
prostata consentono di far uscire il liquido seminale e quello prostatico
insieme con gli spermatozoi.
Tutti questi diversi costituenti si uniscono a formare lo sperma o seme.
Successivamente altri impulsi nervosi a livello sacrale raggiungono i muscoli
che tengono chiusa la base del tessuto erettile del pene, determinando in modo
ritmico aumenti di pressione, che provocano attraverso l’uretra, una vera e
propria spremitura dello sperma all’esterno, quest’ultima attività rappresenta
effettivamente ciò che noi chiamiamo eiaculazione.
Spermatogenesi
All’interno del testicolo, a livello dei tubuli seminiferi, si trovano vari tipi
di cellule; queste cellule colonizzano il tubulo seminifero già nei primi mesi
di vita fetale, rivestono la superficie interna del tubulo e non possono essere
più sostituite.
Alcune cellule producono gli spermatozoi, cellule maschili deputate
specificamente alla riproduzione; altre cellule, chiamate interstiziali,
svolgono una funzione endocrina, cioè producono ormoni sessuali maschili (tra i
quali il testosterone è uno dei più importanti).
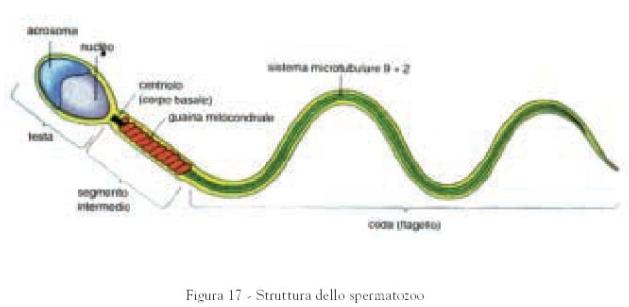
Ogni spermatozoo è costituito dalla testa, che
è il corpo cellulare vero e proprio, dal collo e dalla coda, quest’ultima molto
lunga, detta flagello, la cui funzione è quella di permettere una adeguata
motilità allo spermatozoo. Nella testa dello spermatozoo il nucleo cellulare
contiene 23 cromosomi (i cromosomi racchiudono il codice genetico
dell’individuo) che portano i caratteri ereditari paterni; questi 23 cromosomi
insieme agli altri 23 cromosomi dell’ovulo femminile, una volta uniti,
formeranno il patrimonio genetico di un nuovo individuo.
Tra le varie cellule ve ne sono alcune specializzate, dette cellule del Sertoli,
che hanno una funzione nutritiva, rivestendo in tal modo una funzione importante
per la moltiplicazione stessa delle cellule.
Nei tubuli seminiferi gli spermatozoi si formano in modo continuo, poi
raggiungono l’epididimo, struttura situata nella parte superiore di ciascun
testicolo.
Gli spermatozoi stazionano per circa 15 giorni nell’epididimo, struttura che
funziona come luogo di immagazzinamento e maturazione degli stessi, che
successivamente attraverso un condotto, chiamato dotto deferente, arrivano alle
vescichette seminali.
Nelle vescichette seminali vi rimangono per pochi giorni, si trovano immersi in
uno speciale liquido, che è il liquido seminale, prodotto sia dalle stesse
vescichette seminali che dalla prostata.
Questo liquido è ricco di fruttosio, per cui ha un alto valore energetico,
finalizzato appunto a fornire il nutrimento agli spermatozoi e ad aumentarne la
motilità per i loro spostamenti attraverso le vie genitali.
Gli spermatozoi ed il liquido seminale costituiscono lo sperma; tale sostanza
viene prodotta nell’uomo dalla pubertà fino praticamente alla vecchiaia.
Lo sperma contenuto nelle vescichette seminali, in seguito allo stimolo sessuale
percorre il canale uretrale, attraverso il pene, e giunge all’esterno.
Questa fase, definita eiaculazione, costituisce l’effetto finale del predetto
stimolo sessuale. Ciascuna eiaculazione porta alla fuoriuscita di pochi
centimetri cubi di sperma, contenente all’incirca 150 milioni di spermatozoi.
L’APPARATO GENITALE FEMMINILE
ANATOMIA
L’apparato genitale femminile è molto più complesso di quello maschile dal
momento che tra le sue funzioni vi è quella fondamentale di ospitare e favorire
lo sviluppo di un nuovo essere.
Si distinguono genitali femminili esterni, visibili e genitali femminili interni
che hanno sede nella cavità pelvica, posta inferiormente alla cavità addominale.
GENITALI FEMMINILI ESTERNI
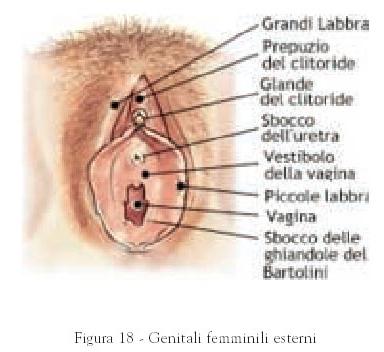
Il termine vulva indica gli organi genitali visibili esternamente; in essa si distinguono diverse parti:
- Le grandi labbra: pliche cutanee che circondano l’orifizio esterno della vagina
- Le piccole labbra: pliche cutanee più piccole, all’interno delle precedenti; esse circondano anteriormente il clitoride.
- Il clitoride: delle dimensioni di un nocciolo di ciliegia, si trova nel punto in cui si incontrano le piccole labbra. Come il pene, di cui rappresenta il corrispettivo femminile, ha una sensibilità particolarmente sviluppata per la presenza di numerosissime terminazioni nervose. La sua funzione è unicamente quella di determinare la sensazione di piacere ma non partecipa direttamente alla funzione riproduttiva.
- Il vestibolo: è diviso in due parti principali rappresentate dal meato urinario, che è un piccolo orifizio per l’emissione dell’urina all’esterno, e l’apertura o ostio della vagina.
GENITALI FEMMINILI INTERNI
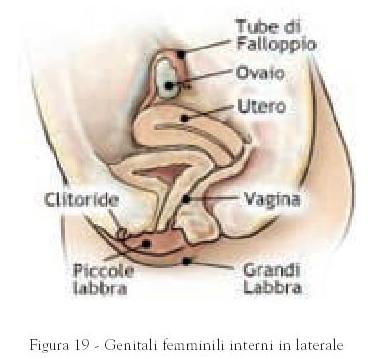
- Vagina:
è un canale di 7-10 cm che mette in comunicazione la vulva, nella quale
termina, appunto, con l’ostio vaginale e, in profondità con il collo
dell’utero. La sua funzione è quella di consentire l’accoppiamento ed il
passaggio del feto.
Durante il rapporto sessuale viene deposto nella vagina, attraverso l’eiaculazione, il liquido seminale. Questo contiene milioni di spermatozoi ma solo uno sarà in grado di fecondare l’ovulo femminile a livello delle tube.
Appena oltre l’apertura della vagina si trova l’imene, un sottile diaframma di tessuto che ostruisce in parte l’accesso alla vagina lasciando un piccolo passaggio per la fuoriuscita del sangue mestruale; non ha alcuna funzione biologica nota. - Utero:
è un organo muscolare cavo a forma di pera capovolta, lungo da 7 a 10 cm e
largo 5 cm. Ha la funzione di accogliere l’ovulo fecondato e di consentirne lo
sviluppo fino al parto; per questo motivo è rivestito, internamente, da una
mucosa molto ricca di vasi sanguigni, detta endometrio. Ha pareti molto spesse
ed è molto elastico in quanto deve aumentare di volume per raccogliere il feto
che cresce.
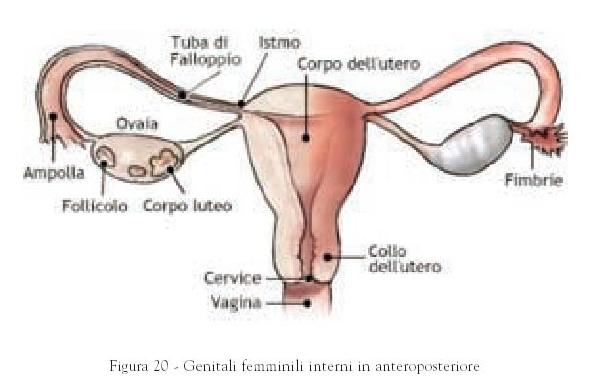
La sua parte terminale inferiore, il collo dell’utero, si apre nella zona superiore della vagina mediante un passaggio detto ostio cervicale. Il collo dell’utero ha la capacità di espandersi e di contrarsi per permettere il passaggio del feto e la sua espulsione al momento del parto. Attraverso il collo dell’utero passa anche il sangue mestruale prima di raggiungere la vagina. In senso contrario, lo sperma dalla vagina passa attraverso il collo dell’utero per raggiungere il corpo dell’utero e le tube. Il collo dell’utero secerne un liquido detto muco cervicale. - Tube di Falloppio: sono due condotti sottili, lunghi circa 10 cm, che permettono la comunicazione tra l’utero, al quale sono fissate in corrispondenza della sua parte superiore, e le due ovaie con le quali sono collegate tramite un’apertura. Sono rivestite internamente da una mucosa con ciglia vibratili che, con il loro movimento, facilitano, insieme alla contrazione delle tube, il passaggio dell’ovulo dall’ovaio all’utero. Lo spermatozoo che arriva nella tuba si muove contro la corrente delle ciglia. Ecco perché è solo lo spermatozoo più maturo e sviluppato che è in grado di fecondare l’ovulo. Questo processo di fecondazione avviene, appunto, nella tuba. Quando quest’ultima, per qualche motivo, si ostruisce ostacolando il passaggio dell’ovulo fecondato verso l’utero, si verifica quella che viene detta gravidanza ectopica o extrauterina.
- Ovaie:
sono due ghiandole a forma di mandorla, lunghe 4 cm, situate a fianco
dell’utero, rispettivamente, a destra e a sinistra della sua parte superiore,
e mantenute in questa sede dai legamenti ovarici. Hanno due importanti
funzioni: una è quella di conservare e portare a maturazione gli ovuli, che
sono le cellule sessuali femminili, dette anche gameti femminili. La
maturazione degli ovuli avviene in particolari piccoli ammassi di cellule
dette “follicoli”. Durante la vita feconda un uovo matura una volta per ciclo,
esce dall’ovaio per entrare nella tuba corrispondente e, attraverso questa,
raggiunge l’utero dove segue un destino diverso a seconda se è stato fecondato
o meno dalla cellula sessuale maschile.
L’altra è una funzione endocrina, cioè quella di secernere gli ormoni femminili, in particolare estrogeni e progesterone, che regolano a loro volta tutte le funzioni dell’apparato genitale femminile e lo sviluppo dei caratteri sessuali.
In particolare, gli estrogeni sono essenziali per il normale sviluppo sessuale femminile e per le funzioni legate alla riproduzione; il progesterone interviene nel processo del ciclo ovario e nella gravidanza preparando l’impianto dell’uovo fecondato, assicurando il normale funzionamento della placenta e contribuendo ad avviare il travaglio.
FISIOLOGIA
- Qualche elemento di fisiologia è stato già presentato nel paragrafo
precedente nel quale si è fatto qualche accenno sulle funzioni dei singoli
organi dell’apparato genitale femminile.
Vediamo ora in generale le principali funzioni di questo apparato genitale femminile nel suo insieme e che sono: - Il ciclo ovarico
- La fecondazione
- La gravidanza
Il ciclo ovarico
Le cellule sessuali femminili od ovuli sono presenti nelle ovaie fin dalla
nascita in un numero ben definito (400-500). Fino alla pubertà le cellule sono
immature, cioè non sono in grado di essere fecondate. Alla pubertà, quindi in
un’età che è variabile da donna a donna, a seguito di stimolazione da parte
dell’ipofisi, una ghiandola situata alla base del cervello e che regola,
attraverso la produzione di ormoni, le principali funzioni di tutto l’organismo,
si avvia la maturazione di un ovulo. Questo processo, detto appunto ciclo
ovarico, dura circa 28 giorni. Di qui inizia il periodo fertile della donna che
si concluderà con la menopausa, cioè il periodo in cui cessa l’attività delle
ovaie, anch’esso diverso da donna a donna.
In che cosa consiste, più dettagliatamente, il ciclo ovarico? E’ stato detto che
si tratta del processo di maturazione dell’ovulo che avviene ogni 28 giorni a
partire dalla pubertà fino alla menopausa.
Gli organi che governano questo ciclo sono l’ipotalamo, che è una particolare
area del cervello e l’ipofisi che, abbiamo detto, è situata alla base del
cervello. L’ipofisi secerne ormoni, detti gonadotropine, che agiscono sulle
ovaie; in particolare uno di questi è detto follicolostimolante in quanto
stimola la maturazione del follicolo; l’altro è chiamato luteinizzante o LH,
perché regola, come vedremo poi, la formazione del corpo luteo.
E’ stato detto che l’ovulo compie la sua maturazione all’interno di un gruppetto
di cellule, il follicolo. Man mano che l’ovulo si sviluppa, il follicolo si
ingrossa e comincia a produrre gli ormoni sessuali femminili, cioè gli estrogeni
i quali determinano, da una parte, la ricostituzione della mucosa uterina
sfaldatasi nella mestruazione e, dall’altra, la crescita di alcuni follicoli
all’interno delle ovaie. Uno solo di questi follicoli va incontra a rottura,
sotto l’azione degli estrogeni che, in questa fase raggiungono il picco,
liberando l’ovulo nella tuba. Questa attività, l’ovulazione, avviene al 14°
giorno. Il livello ematico degli estrogeni si riduce drasticamente per cui il
follicolo scoppiato subisce alcune trasformazioni, prendendo il nome di corpo
luteo, che produce estrogeni e progesterone. Se l’ovulo viene fecondato il ciclo
si concluderà con una gravidanza.
Se l’ovulo non viene fecondato si verifica una serie di trasformazioni
particolarmente a carico dell’utero la cui mucosa si era ispessita e arricchita
di vasi sanguigni per svolgere la sua funzione nutritiva del feto. In
particolare, il corpo luteo va incontro a regressione nel giro di 14 giorni con
conseguente riduzione della produzione di estrogeni e progesterone. Questo calo
ormonale causa il disfacimento della mucosa uterina che si sfalda e viene
eliminata insieme all’ovulo non fecondato con il fenomeno della mestruazione.
Schematicamente, dunque, il ciclo ovarico presenta tre fasi:
- fase pre-ovulatoria, di durata variabile, da pochi giorni a due settimane, nella quale l’ovulo giunge a maturazione e l’endometrio uterino aumenta di volume;
- fase ovulatoria, della durata di circa 2-3 giorni, che è la fase nella quale vi è la possibilità di fecondazione dell’ovulo;
- fase post-ovulatoria, che dura circa 13-14 giorni, nella quale l’utero è pronto ad un’eventuale gravidanza e che, in assenza di questa, termina con la mestruazione.
La fecondazione
L’ovulo, o cellula uovo, è più grande dello
spermatozoo: il suo diametro è di un decimo di millimetro. Esso contiene il
patrimonio ereditario femminile contenuto nel materiale genetico dei 23
cromosomi. A differenza di tutte le altre cellule, infatti, i gameti, cioè le
cellule sessuali, devono contenere la metà del numero dei cromosomi in modo tale
che con il processo della fecondazione, cioè della penetrazione dello
spermatozoo, che allo stesso modo contiene 23 cromosomi, si ricompone il numero
di cromosomi tipico della specie. Il meccanismo che porta alla divisione a metà
del numero di cromosomi è detto meiosi che si distingue, pertanto dal meccanismo
di divisione di tutte le altre cellule, detto mitosi che mantiene inalterato il
patrimonio cromosomico.
Il processo di fecondazione avviene a livello della tuba uterina dove risalgono
gli spermatozoi deposti in vagina durante il rapporto sessuale, tramite
l’eiaculazione.
Solo uno di essi ha la possibilità di penetrare all’interno dell’ovulo; infatti
quest’ultimo, una volta fecondato, altera chimicamente la sua membrana impedendo
il passaggio di altri spermatozoi. La fusione dei due gameti da origine ad una
cellula, detta zigote dalla quale si svilupperà l’embrione.
La gravidanza
Già 30 ore dopo la fecondazione lo zigote inizia a dividersi rapidamente dando
luogo all’embrione che scende verso l’utero in circa 6 giorni. Nell’arco di 3-4
giorni lo zigote è già trasformato in una passerella di cellule detta morula
che, al 6°-7° giorno, si trasforma in una sfera cava, la blastocisti, formata
dalla massa cellulare di cellule da cui si svilupperà l’embrione vero e proprio
e da un involucro esterno, il corion. La blastocisti si impianta nella mucosa
dell’utero che ha subito l’ idonea trasformazione per accoglierla. Si forma,
poi, la camera gestazionale che contiene il liquido amniotico in cui si trova
l’embrione (che sarà detto feto a partire dal 2° mese di gravidanza) e la
placenta, l’organo che unisce l’organismo fetale a quello materno. Placenta e
feto sono uniti dal cordone ombelicale attraverso il quale la placenta provvede
a trasmettere al feto l’ossigeno e le sostanze nutritive e, viceversa, a
filtrare le scorie. La formazione completa del nuove essere avviene nell’arco di
265 giorni.
FASI DELLO SVILUPPO EMBRIONALE E FETALE
Vengono di seguito esposte in modo sintetico le fasi dello sviluppo embrionale e fetale umano.
- 4a settimana di gravidanza: l’embrione misura circa 1,5 cm e pesa 3 g. Si forma l’amnios che è un sacchetto pieno di liquido, il liquido amniotico, che ha la funzione di proteggere il feto dagli urti e dagli sbalzi di temperatura.
- 6a settimana: l’embrione è lungo circa 1 cm e pesa circa 10 g. Si cominciano a distinguere gli occhi, le orecchie, il naso e le dita. In questo periodo cominciano a svilupparsi gli organi interni. Da questo momento in poi non si parla più di sviluppo embrionale ma di sviluppo fetale.
- 3° mese: il feto è lungo circa 15 cm e pesa circa 30 g. In questa fase è possibile determinarne il sesso dal momento che sono distinguibili gli organi genitali.
- 5° mese: l’organismo del feto è quasi completo, anche se ancora immaturo.
- 7° mese: il feto è completamente formato.
- 8°-9° mese: il feto si posiziona per la nascita.
